Gaceta Científica
Nirsevimab y prevención de bronquiolitis en lactantes nacidos a término
El VRS sigue siendo el responsable de la mayor morbi-mortalidad por bronquiolitis, con un gran impacto a nivel mundial en ingresos e incluso mortalidad.
Es obvia la necesidad de encontrar herramientas preventivas frente al VRS.
Hasta el momento, además de las medidas higiénicas, solo contábamos con un anticuerpo monoclonal (palivizumab), indicado en población de alto riesgo, por su limitada eficacia y dudosa relación coste-beneficio.
Nirsevimab, un nuevo anticuerpo de vida media más prolongada, que permite una dosis única estacional, ya había mostrado su eficacia en prematuros de entre 29 y 34 + 6/7 SG; el siguiente paso ha sido explorar su eficacia y seguridad en prematuros tardíos y neonatos a término.
A falta de estudios de evaluación económica independientes sobre nirsevimab, parece que este pueda mejorar el tratamiento preventivo en lactantes prematuros, con una relación eficacia-seguridad similar, aunque con una sola dosis (frente a cinco dosis del palivizumab).
Sin embargo, por las limitaciones mencionadas anteriormente, principalmente la imprecisión en la estimación de la eficacia y de efectos adversos graves, sería conveniente valorar los resultados de otros estudios con nirsevimab y otras alternativas preventivas, disponibles o en ejecución.
El estudio HARMONIE12, un ensayo clínico llevado a cabo en Reino Unido, Francia y Alemania, que compara nirsevimab con no intervención, en una relación 1:1, aún en periodo de reclutamiento, espera incluir 22 000 lactantes nacidos tras más de 29 semanas de gestación, sin indicación para palivizumab.
Su mayor tamaño muestral permitirá precisar la eficacia y aclarar dudas sobre la seguridad de una intervención, que se propone emplear en millones de lactantes.
Se han comunicado resultados preliminares a 180 días de los primeros 8058 participantes, encontrando una RRR de 83,2% (IC 95: 67,7 a 92,0%) para ingreso por IVRB por VRS y de 75,7 % (IC 95: 32,7 a 92,91%) para ingreso que precisara oxigenoterapia.
Estos resultados corresponden a NNT de 83 y 287, para ingreso e ingreso con oxigenoterapia, respectivamente.
La eficacia parece confirmarse, aunque con estimaciones de impacto (NNT) menos favorables.
Recientemente se han publicado los resultados del estudio MATISSE14, un ensayo clínico doble ciego, controlado con placebo, realizado en 7358 embarazadas sin factores de riesgo, de 49 años o menos, que entre las 24 y 36 semanas de gestación recibieron una vacuna frente a VRS (proteína F de prefusión prefusión bivalente) o placebo, en una relación 1:1.
Los hijos fueron seguidos durante 12 o 24 meses de edad.
Las medidas principales de efecto fueron: IVRB por VRS grave e IVRB por VRS que precisara asistencia médica en los 90, 120, 150 y 180 primeros días de vida.
La eficacia vacunal (RRR) para infección grave fue a los 90 días del 81,8% (IC 99,5: 40,6 a 96,3%) y a los 180 días del 69,4% (IC 99,5: 44,3 a 84,1).
Para infección que requería asistencia médica la eficacia fue a los 90 días del 57,1% (IC 99,5: 14,7 a 79,8%) y a los 180 días del 51,3% (IC 99,5: 29,4 a 66,8%).
No se observaron diferencias en los efectos adversos, con 5 muertes infantiles con la vacuna y 12 con placebo por motivos diversos; solo tuvo lugar un fallecimiento asociado a infección por VRS en el grupo placebo.
Parece sensato considerar todos los factores implicados y todas las opciones disponibles antes de extender universalmente el uso de una inmunización pasiva, algo habitualmente reservado a poblaciones de riesgo seleccionadas.
Nirsevimab es eficaz y será sin duda una de las armas a considerar en nuestra lucha contra la bronquiolitis por VRS.
Va a resultar crucial para la toma de decisiones conocer el precio y las condiciones de implementación, así como precisar las estimaciones de eficacia y seguridad.
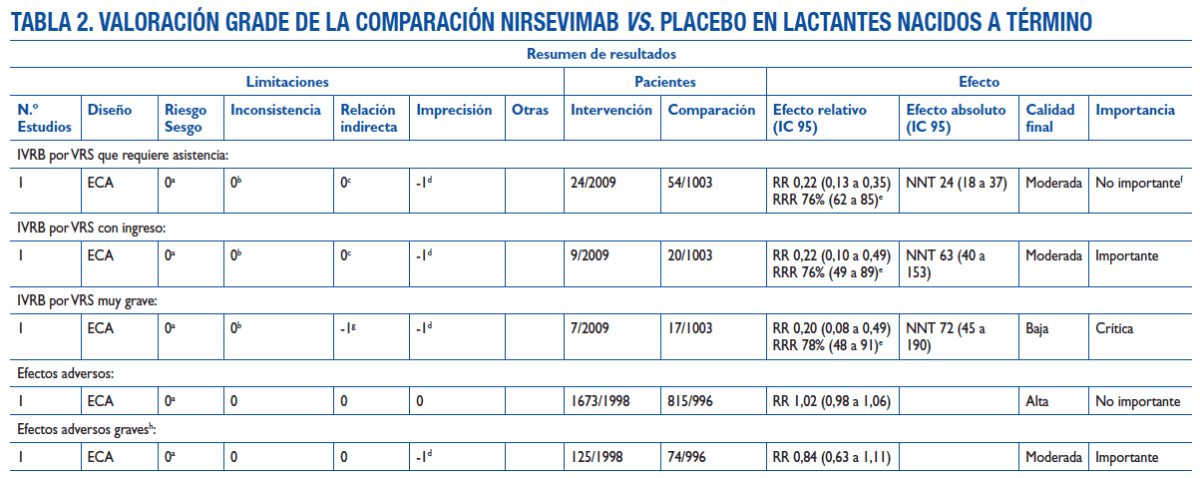
La evidencia se sustenta sobre un escaso número de eventos (para ingresos hospitalarios solo 29 casos, para IVRB con atención médica 78), por lo que cualquier estimación debe considerarse imprecisa.
Por la información disponible parece una intervención segura, de la que no esperamos efectos adversos comunes, pero no podemos descartar efectos de baja frecuencia.
Pero, ¿tenemos ya suficiente información para hacer una recomendación? ¿es ya el momento para extender su uso universal?
Si tenemos en cuenta la carga de enfermedad y la potencial gravedad de las bronquiolitis encontramos argumentos a favor. Pero si consideramos las limitaciones de la evidencia disponible y la conveniencia de conocer los resultados de otros estudios en marcha, la urgencia de la decisión queda cuestionada, por lo que parece prudente esperar para hacer recomendaciones.
Acceso al documento pulsando aquí.